Adherence (engl. einhalten, beachten, befolgen,) auch eingedeutscht als Adhärenz.
neuere Bezeichnung für Compliance. Der Begriff wird in der Medizin am häufigsten für die Bereitschaft des Patienten, den wohlwollenden Anordnungen des Arztes Folge zu leisten verwendet. (Das englische Wort Compliance bedeutet soviel wie Einhaltung, Befolgung aber auch Unterwürfigkeit, Fügsamkeit). Allgemein versteht man in der Medizin unter Compliance den Grad, in dem das Verhalten einer Person – in Bezug auf die Einnahme eines Medikamentes, das Befolgen einer Diät oder die Veränderung eines Lebensstils – mit dem ärztlichen oder gesundheitlichen Rat korrespondiert. Auch der Begriff «konsequentes Befolgen» könnte gleichbedeutend an die Stelle des Begriffs Compliance treten. Das Gegenteil wird als „Non-Compliance“ bezeichnet. Kritik wird an der durch den Begriff implizierten Hierarchie geübt, neuerdings wird der Begriff Compliance zunehmend durch den Begriff „adherence“ oder Adhärenz (engl. einhalten, beachten, befolgen,) ersetzt. Der Patient hält das ein, was er als sinnvoll anerkannt hat. Der Begriff Adhärenz signalisiert also im Unterschied zur Compliance, dass das informierte Einverständnis des Patienten betont wird. Letzteres entspricht besser dem angestrebten modernen partnerschaftlichen Verhältnis zwischen Arzt und Patient. Ziel ist dabei nicht nur, dass der Arzt dem Patienten Expertenwissen vermittelt, Ziel ist auch, dass Ärzte von den Patienten lernen, wie diese ihre Erkrankung in ihr Leben integrieren. Im Englischen wird hierfür neuerdings auch der Begriff der Konkordanz oder Übereinstimmung in der Arzt- Patientbeziehung verwendet. Dies bedeutet aber auch, dass die Entscheidungen des Patienten ernst genommen werden. Auch die Entscheidung sich nicht auf einen ärztlich verordnete Behandlung zu halten basiert nach modernen Konzepten auf speziellen Vorstellungen, Glauben, persönlichen Umständen und der für den Patienten verfügbaren Information. Der Patient übernimmt damit aber auch mehr Verantwortung für seine Behandlung, auch der Scheitern oder die Nebenwirkungen. Die Tendenz in der Medizin weg vom bestimmenden Arzt und hin zu einem Partnerschaftlichen Verhältnis zwischen ausgebildetem Experten und dem Patienten als Experten seiner eigenen Krankheit spiegelt sich damit in der Diskussion um die Begrifflichkeiten.
Nach Untersuchung in Apotheken nehmen Patienten nehmen ca. jedes fünfte Medikament nicht, andere Untersuchungen gehen generell von 20-50% der Patienten aus, die die ärztlich verordneten Medikamente nicht einnehmen (Arch Intern Med. 2007;167(6):540-549).
Eine neuere Untersuchung prüfte die Adhärenz von 4783 Patienten mit Hochdruck in 21 Studien. Die Hälfte der Patienten, die ein Medikament gegen Hochdruck verordnet bekommen hatte, beendete die Einnahme während eines Jahres. An jedem einzelnen Studientag ließen die Patienten, die das Medikament weiter einnahmen 10% der Dosierungen aus, 42% der Auslassungen bezog sich dabei auf eine Einzeldosis, 43% auf Auslassungen über mehr als 3 Tage. Fast die Hälfte der Patienten die das Medikament weiter nahmen hatten mindestens einen solche „drug „holiday“ im Jahr.
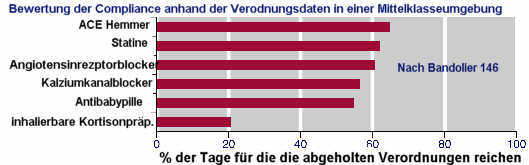
Je unzuverlässiger die Einnahme der Einzeldosen, umso wahrscheinlicher, dass im Verlauf die Einnahme ganz eingestellt wird. BMJ 2008;336:1114-1117 Bei der Einnahme von Antidepressiva wird dies auf 40% geschätzt. Ängste vor Stigmatisierung spielen hier eine wesentliche Rolle. (Arch Intern Med. 2006;166:498-504) Die jährlichen Kosten der Non-Compliance werden in Deutschland auf über 5 Milliarden Euro geschätzt, man nimmt an, dass zusätzlich Folgekosten einschließlich indirekter Kosten in Höhe weiterer 5 Milliarden Euro entstehen. Quelle: Glaxo-Wellcome Noch wesentlicher als die Kosten der vergeudeten Medikamente sind dabei die Kosten, die durch den mangelnden Behandlungserfolg und vor allem die Chronifizierung der Erkrankungen entstehen.
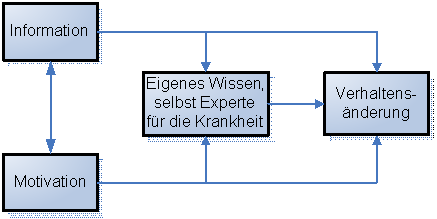
Gute Adhärenz in der Medikamenteneinnahme verbessert nach einer neuen Studie auch bei Einnahme von Placebo die Überlebensrate. Adhärenz bezüglich verordneter Medikamente ist also möglicherweise auch ein Marker für gesunde Persönlichkeitseigenschaften und Verhaltensweisen, die für das Überleben nützlich sind. (Granger et al., The Lancet December 7, 2005 DOI:10.1016/S0140-6736(05) 67760-4 early online). Rückfälle der Erkrankung sind bei fehlender Compliance nicht nur häufiger, sondern meist auch heftiger und folgenschwerer. Wird ein Blutdrucksenker nicht eingenommen, kann dies schließlich zum Herzinfarkt oder Schlaganfall mit nicht mehr wieder gut zumachendem Schaden führen. Wird die antipsychotische Medikation bei einer Schizophrenie nicht eingenommen, kann das nicht nur den nächsten Schub der Erkrankung begünstigen, sondern auch dazu führen, dass eine ausgeprägtere Residualsymptomatik lebenslang behindernd bleibt. Unregelmäßige oder zu häufige Einnahme kann bei manchen Medikamenten zu Abhängigkeit führen (z.B. Morphine, Diazepam..)Unterbrechung der Medikation kann zu gehäuften Nebenwirkungen durch Absetzeffkete führen (Antidepressiva, Betablocker und andere Blutdruckmedikamente, Schilddrüsenhormon, Kortison,…). Bei Antibiotika oder Virustatika kann die unregelmäßige Einnahme oder die zu kurze Einnahme zu Resistenzen führen. Das nicht Einhalten von notwendigen Regel im Umgang mit Medikamenten, Änderung der Lebensgewohnheiten, kann zu Gefährdungen führen, z.B. der gleichzeitige Genus von Alkohol bei Metronidazol, oder Autofahren unter Benzodiazepinen. Je häufiger ein Medikament pro Tag eingenommen werden muss, umso schlechter die Compliance. Einmalgaben verbessern somit die Mitarbeit der Patienten. Schlechte Aufklärung über die Notwendigkeit und das Wie die Behandlung funktioniert verschlechtern ebenfalls die Mitarbeit. Bei psychischen Störungen, chronischen Erkrankungen, die aktuell keine Symptome verursachen (wie z-B. Bluthochdruck), kognitiver Beeinträchtigung, schlechter Arzt/Patientbeziehung, mangelnder Krankheitseinsicht, komplexer Behandlung, hohen Kosten, mangelnder Verlaufskontrolle, vielen Nebenwirkungen, mangelndem Glauben an den Behandlungserfolg nimmt die Behandlungscompliance ab. Bei Kindern und Jugendlichen mit einem Typ 1 Diabetes kontrollieren nach Studien nur 20- 26% der Studienteilnehmer wie empfohlen ihren Blutzucker 3-4x täglich, verglichen mit immerhin 40% der Erwachsenen. 6-7% geben sogar an, dass sie ihren Blutzucker nie messen. Viele geben in ihren Blutzuckertagebüchern oder bei der ärztlichen Anamnese falsche Werte an, 75% geben laut WHO zu niedrige Blutzuckerwerte an, bis zu 40% geben zu hohe Werte an oder erfinden gar Phantomwerte. In einer anderen Studie erfanden 40%- 60% der Patienten ihre Blutzuckerwerte. Bis zu 80% vernachlässigen die Hygieneratschläge bei der Insulinspritze, bis zu einem Drittel der jungen Frauen lassen Insulininjektionen aus um an Gewicht zu verlieren, 9% sogar häufiger. 30-70% halten sich nicht an Diätempfehlungen. Bei den Typ 2 Diabetikern in den USA halten sich 67% nicht an die Empfehlungen zur Blutzuckermessung, ganze 130 Tage pro Jahr haben die Zuckerkranken ihre Medikamente genommen, am Ende eines Verschreibungsjahres nahmen noch ganze 15% ihre Tabletten (von 37 431 Medicaid-Versicherten).
Die Compliance oder „Adherence“ bei der Einnahme von antiepileptischen Medikamenten wird in Studien bei Epilepsiepatienten mit 20-80% angegeben. Die unterschiedlichen Zahlenangaben in den Studien resultieren teilweise aus unterschiedlichen Arten der Überprüfung, bei Befragungen ist beispielsweise die ermittelte Compliance deutlich höher als bei Kontrolle der Serumspiegel. Die Beispiele lassen sich auf fast jede Erkrankung ausdehnen, (siehe WHO). Ein Drittel aller HIV oder AIDS Patienten nimmt die verschriebenen Medikamente so wie diese verordnet werden, dabei geht die Forschung davon aus, dass nur bei 95%iger Compliance des einzelnen Patienten die Anpassung des Virus an die Medikation und damit das heranwachsen resistenter Viren beim Einzelnen verhindert werden kann. Die resistenten Viren, die so entstehen werden auch bei Ansteckung bereits resistent weiter gegeben, die Konsequenz trägt hier also nicht nur der einzelne Kranke selbst. Obwohl bei Bluthochdruck eine Vielzahl effektiver Behandlungsmethoden verfügbar ist, bleiben bei neu diagnostiziertem Bluthochdruck gerade etwa die Hälfte der Patienten nach einem Jahr in Behandlung, von diesen nehmen nur 50-80% ihre verordneten Medikamente ein. Entsprechend wird bei etwa 75% der diagnostizierten Patienten keine befriedigende Blutdruckeinstellung erreicht, durch Verbesserung dieser Zahlen könnten sehr viele Todesfälle verhindert werden. Die Zahlen bei Asthma, etc. sehen nicht besser aus.
Bei psychischen Störungen ist der zu erwartende Profit bei medikamentöser Behandlung größer als bei den meisten organischen Erkrankungen, dennoch ist die Mitarbeit hier eher unterdurchschnittlich. Nur die Hälfte der Patienten, denen wegen einer majoren Depression ein Antidepressivum verordnet wurde, nehmen dieses nach 3 Monaten noch ein. Bei Patienten mit einer Schizophrenie liegt die Mitarbeit nur bei 50-60%, bei bipolaren affektiven Störungen sind die Complianceraten nur bei 35 %. Bei körperlichen Erkrankungen liegt die durchschnittliche Compliance bei 76 %(40- 90% je nach Studie), bei psychischen Störungen liegt die durchschnittliche Compliance bei 58 %(24-90%), bei Depressionen war die Durchschnittsrate bei 65%(58-90%). Ärztliche Aufklärung über die Wirklatenz der Medikamente, eine Verlaufskontrolle mit entsprechender Wiederholung der Aufklärung bessert ebenfalls die Mitarbeit bei psychischen Störungen erheblich. Erwartung oder Befürchtungen bezüglich Nebenwirkungen müssen angesprochen werden. Insbesondere bei Psychopharmaka bestehen oft Vorurteile und Ängste vor Abhängigkeit, Persönlichkeitsveränderung etc. Diese Ängste müssen auch vom Arzt thematisiert werden.
Wenn Patienten zeitig über die Folgen mangelnder Mitarbeit oder den Profit einer Compliance unterrichtet werden, sinkt die Rate derer, die die Einnahme von sich aus vorzeitig beenden erheblich, man geht davon aus, dass 30–40% der Patienten bei fehlender Aufklärung eine antidepressive Medikation vorzeitig beenden, speziell diese Gruppe wird bei Aufklärung meist compliant. Medikamente mit geringeren Nebenwirkungen, bessere Aufklärung der Patienten verbessern die Compliance. Einzig sichere aber teure Methode zur Überprüfung der Mitarbeit des Patienten ist die Kontrolle des Serumspiegels. Auch Einnahmekontrollen belegen keine Einnahme, selbst kognitiv stark beeinträchtigte Patienten täuschen selbst in Kliniken und Heimen sehr erfolgreich die Kontrolle durch die bei der Einnahme dabei stehenden Kranken- oder Altenpfleger. Einverständliche Einnahme ist ohnehin die bessere Alternative. Problematisch ist oft die Verwertung, von Angaben zur Behandlung bei Beantragung von Sozialleistungen, Behandlungen werden dabei von einem Teil der Patienten mehr wegen der Bestätigung der Leiden, als wegen der Hoffnung auf Hilfe gesucht, entsprechend deutlich niedriger sind dann die Complianceraten.
Selbst die Gebühr von 10 Euro pro Medikament kann in vielen Fällen dazu führen, dass wichtige Medikamente nicht eingenommen werden. Ich selbst habe mehrfach bei Patienten mit Psychosen erlebt, dass dieser Geldmangel nicht berichtet wurde, und wegen der Folgen eine stationäre Einweisung bei akuter Exazerbation der Erkrankung erforderlich wurde. Allgemein prägen Einstellung des Patienten zur Krankheit, zum Arzt, zur Behandlung etc. die Compliance mit. Extrovertierte Persönlichkeiten, hypochondrische Menschen, Menschen mit vielen Vorurteilen, esoterischen Gesundheits- und Körpervorstellungen und Menschen mit komorbider Substanzabhängigkeit scheinen häufiger nicht compliant zu sein, ohne dies auf Befragen zuzugeben. In Allgemeinpraxen scheinen Patienten mit Somatisierungsstörungen eine besonders niedrige Compliance zu haben. Selbstverständlich spielt auch der ärztliche Kontakt und damit der Arzt eine ursächliche Rolle bei der mangelnden Mitarbeit, je autoritärer, je weniger erklärend, je mehr von oben herab und mit je weniger Respekt umso unwahrscheinlicher, dass der Patient ärztliche Anweisungen befolgt. Unklare, zu komplizierte Anweisung des Arztes, Zeitmangel, fehlende Aufklärung über den natürlichen Verlauf der Erkrankung, Schuldzuweisungen, das nicht Ernst nehmen von Befürchtungen des Patienten kann eine Non-Compliance begünstigen. Je besser die Arzt- Patient- Beziehung, umso wahrscheinlicher die Adhärenz in der Behandlung und umgekehrt. Mangelnde Mitarbeit wird oft nicht offen zugegeben. Die Frage nach der tatsächlichen Einnahme eines Medikamentes ist die am häufigsten angewendete Kontrolle der Einnahme. Bei motivierteren Patienten kann man davon ausgehen, dass sie meist ehrlich beantwortet wird, so auch eindeutig ist, dass der Arzt auf eine negative Antwort verständnisvoll reagiert. Objektiver ist die Serumspiegelkontrolle. Die Laborbudgets sind begrenzt. Dabei könnten Laborkontrollen in vielen Fällen letztlich viel Geld sparen. Mangelnde Compliance ist also ein großes Gesundheitspolitisches Thema. Insbesondere bei chronischen Erkrankungen ist die Schulung und Aufklärung der Patienten mit regelmäßiger Verlaufskontrolle die beste und effektivste Methode die Zusammenarbeit zwischen Arzt und Patient zu verbessern. Ein partnerschaftliches Verhältnis mit dem Ziel des informierten Patienten, der mit Hilfe des Arztes zum Experten in eigener Sache wird ist hilfreich. Auch abweichende Werte und Vorstellungen des Patienten über eine Behandlung müssen akzeptiert werden. Es bedarf immer eines beiderseitigen Einversverständnisses für eine Behandlung- Arzt und Patient müssen hinter der Behandlungsoption stehen. Wie bei allen menschlichen Beziehungen gilt dabei auch für die Arzt- Patient- Beziehung, dass die ersten Kontakte meist für die Qualität der Beziehung prägend sind.
Ärztliche Verordnungen und Empfehlungen müssen sich an den einzelnen Patienten, dessen Vorwissen, Lebenseinstellung, Wünsche und Differenziertheit, anpassen, sie müssen möglichst präzise, einfach und verständlich sein. Oft übersehen wird bei Non-Compliance die Möglichkeit, dass der Patient funktioneller Analphabet ist. Analphabetismus ist nicht selten und wird meist gewohnheitsmäßig verheimlicht. Hinweise ergeben sich oft erst sekundär, wo bei auf Ausreden- wie die Brille vergessen etc. zu achten ist. Analphabetismus kann auch durch mangelndes Termine einhalten, Mitbringen einer Hilfsperson, mit nach hause nehmen wollen von gezeigten Dokumenten etc. auffallen. Non-Compliance oder schlechte Adherence sollte jedenfalls auch an die Möglichkeit eines Analphabetismus denken lassen. Zu berücksichtigen ist dabei auch, dass die meisten Gesundheitsinformationen auf einem Sprachlevel geschrieben sind, der die Lesekompetenz des durchschnittlichen Erwachsenen überschreitet. Dies trifft für den Beipackzettel der Medikamente genauso zu wie auch für den größten Teil dieser Homepage. Kognitive Einschränkungen im Alter, Sehstörungen, Hörstörungen können ebenso die Compliance oder Adherence beeinträchtigen.
Im Umgang mit „Non-Compliance“ muss der Respekt vor der Person mit ihrer Selbstständigkeit und Eigenverantwortlichkeit (auch der Entscheidung dem ärztlichen Rat nicht zu folgen) im Vordergrund stehen, auf dieser Grundlage lässt sich oft eine Kompromisslösung finden. Inwieweit Disease management Programme mit einfacher Normierung die Zusammenarbeit zwischen Arzt und Patient verbessern oder nur die Zahl der anfallenden Formulare vergrößern ist offen. Nicht vergessen werden darf, dass nicht jeder ärztliche Rat und nicht jede Verordnung sinnvoll ist, nicht selten hat es der Gesundheit des Patienten auch genützt, sich nicht an die ärztlichen Ratschläge zu halten, das umgekehrte dürfte allerdings deutlich häufiger sein. Ziel vieler moderner Gesundheitsprogramme ist, den Patienten durch Psychoedukation, Diabetiker- oder Asthmatikerschulung zum Experten bezüglich seiner Erkrankung zu machen. Gut aufgeklärte und geschulte Patienten können die Auswirkungen ihrer Erkrankung auf ihr Leben besser beurteilen und besser mit der Erkrankung umgehen. Sie können trotz ihrer Erkrankung und mit ihrer Erkrankung in der Regel ein besseres oder normales Leben leben. Hierdurch gewinnen Patienten Selbstvertrauen nicht nur im Umgang mit ihrer Erkrankung sondern auch in der Kontrolle ihrer Symptome und ihres Lebens, – Partnerschaftlicher Umgang mit den Ärzten und anderen Gesundheitsberufen ist dabei das Ziel. Die Verantwortung für die Behandlung wird mit dem Arzt geteilt. In der Physiologie wird der Begriff Compliance als Maß für die Dehnbarkeit von Körperstrukturen wie Lunge oder Herz verwendet. „Compliance“ meint aber überwiegend die Einhaltung empfohlener oder vorgeschriebener Richtlinien oder Verhaltensregeln und wird auch in anderen Bereichen (Politik, Wirtschaft..) so verwendet. Anders als in der Wirtschaft oder Politik wird die Compliance in der Medizin nicht systematisch kontrolliert. Zukünftig werden technische Neuerungen die Überprüfung der Behandlung durch die Patienten selbst mehr und mehr erleichtern digitale Waagen, Blutzucker und Pulsmesser, HbA1c Messer, EKGs die mit einem Auswerter in einer Praxis oder Klinik verbunden sind, ermöglichen zunehmend eine Kontrolle der Behandlung via WWW bei Einsicht des Patienten in die Daten und die Wirksamkeit einer Behandlung. Es ist zumindest eine berechtigte Hoffnung, dass die Durchschaubarkeit der Daten und der Behandlungsschritte die Zusammenarbeit zwischen Patient und Experten erleichtern wird.
Quellen / Literatur:
- Kripalani, S., Yao, X., Haynes, R. B. (2007). Interventions to Enhance Medication Adherence in Chronic Medical Conditions: A Systematic Review. Arch Intern Med 167: 540-549 [Abstract]
- Vrijens et al. Adherence to prescribed antihypertensive drug treatments: longitudinal study of electronically compiled dosing histories BMJ 2008;336:1114-1117. ABSTRACT | FULL TEXT
- Schroeder K, Fahey T, Ebrahim S. How can we improve adherence to blood pressure—lowering medication in ambulatory care? Arch Intern Med 2004;164:722-32
- Vrijens B, Goetghebeur E. The impact of compliance in PK studies. Stat Methods Med Res. 1999;8: 247-262
- Williams et al. Patient perspectives on multiple medications versus combined pills: a qualitative study QJM 2005;98:885-893. ABSTRACT
- Piette, J. D., Heisler, M., Ganoczy, D., McCarthy, J. F., Valenstein, M. (2007). Differential Medication Adherence Among Patients With Schizophrenia and Comorbid Diabetes and Hypertension. Psychiatr. Serv. 58: 207-212 [Abstract]
- Phatak, H. M, Thomas, J. III (2006). Relationships Between Beliefs about Medications and Nonadherence to Prescribed Chronic Medications. The Annals of Pharmacotherapy 40: 1737-1742 [Abstract]
- Osterberg and Blaschke Adherence to Medication NEJM 2005;353:487-497. FULL TEXT
- Gaudiano, B. A., Weinstock, L. M., Miller, I. W. (2008). Improving Treatment Adherence in Bipolar Disorder: A Review of Current Psychosocial Treatment Efficacy and Recommendations for Future Treatment Development. Behav Modif 32: 267-301 [Abstract]
- Borras, L, Mohr, S, Brandt, P-Y, Gillieron, C, Eytan, A, Huguelet, P (2007). Religious Beliefs in Schizophrenia: Their Relevance for Adherence to Treatment. Schizophr Bull 33: 1238-1246 [Abstract]
- Jackevicius, C. A., Li, P., Tu, J. V. (2008). Prevalence, Predictors, and Outcomes of Primary Nonadherence After Acute Myocardial Infarction. Circulation 117: 1028-1036 [Abstract]
- Choudhry, N. K., Patrick, A. R., Antman, E. M., Avorn, J., Shrank, W. H. (2008). Cost-Effectiveness of Providing Full Drug Coverage to Increase Medication Adherence in Post-Myocardial Infarction Medicare Beneficiaries. Circulation 117: 1261-1268 [Abstract]
- Mitchell, A. J., Selmes, T. (2007). Why don’t patients take their medicine? Reasons and solutions in psychiatry. Adv. Psychiatr. Treat. 13: 336-346 [Abstract]
- Ho, P. M., Magid, D. J., Shetterly, S. M., Olson, K. L., Peterson, P. N., Masoudi, F. A., Rumsfeld, J. S. (2008). Importance of Therapy Intensification and Medication Nonadherence for Blood Pressure Control in Patients With Coronary Disease. Arch Intern Med 168: 271-276 [Abstract]
- Lin, E. H.B., Ciechanowski, P. (2008). Working With Patients to Enhance Medication Adherence. Clin. Diabetes 26: 17-19 [Full Text]
- Vrijens B, Tousset E, Rode R, Bertz R, Mayer S, Urquhart J. Successful projection of the time course of drug concentration in plasma during a 1-year period from electronically compiled dosing-time data used as input to individually parameterized pharmacokinetic models. J Clin Pharmacol 2005;45:461-7
- Pullar T, Kumar S, Feely M. Compliance in clinical trials. Ann Rheum Dis 1989;48:871-5
- Glintborg, B., Hillestrom, P. R., Olsen, L. H., Dalhoff, K. P., Poulsen, H. E. (2007). Are Patients Reliable When Self-Reporting Medication Use? Validation of Structured Drug Interviews and Home Visits by Drug Analysis and Prescription Data in Acutely Hospitalized Patients. J Clin Pharmacol 47: 1440-1449 [Abstract]
- O’Connor, P. J. (2006). Improving medication adherence: challenges for physicians, payers, and policy makers.. Arch Intern Med 166: 1802-1804 [Full Text]
- Stone AA, Shiffman S, Schwartz JF, et al. Patient noncompliance with paper diaries. Br Med J. 2002;324: 1193-1194
- Int J Technol Assess Health Care. 1995 Summer;11(3):443-55. Review. Sabate E. Adherence to long-term therapies: evidence for action. Geneva: World Health Organization, 2003.
- Liu H, Golin CE, Miller LG, et al. A comparison study of multiple measures of adherence to HIV protease inhibitors. Ann Intern Med 2001;134:968-977.
- L. Osterberg and T. Blaschke Adherence to Medication, N. Engl. J. Med., August 4, 2005; 353(5): 487 – 497. [Full Text] [PDF]
- A. M. Kilbourne, C. F. Reynolds III, C. B. Good, S. M. Sereika, A. C. Justice, and M. J. Fine How Does Depression Influence Diabetes Medication Adherence in Older Patients? Am. J. Geriatr. Psychiatry, March 1, 2005; 13(3): 202 – 210. [Abstract] [Full Text] [PDF]
- C. W. R. Cheng, K.-s. Woo, J. C. N. Chan, B. Tomlinson, and J. H. S. You Assessing adherence to statin therapy using patient report, pill count, and an electronic monitoring device Am. J. Health Syst. Pharm., February 15, 2005; 62(4): 411 – 415. [Full Text] [PDF]
- H. Liu, A. Kaplan, and N. Wenger Measuring Patient Adherence Ann Intern Med, July 2, 2002; 137(1): 72 – 72. [Full Text] [PDF]
- R. W. Grant, N. G. Devita, D. E. Singer, and J. B. Meigs Polypharmacy and Medication Adherence in Patients With Type 2 Diabetes Diabetes Care, May 1, 2003; 26(5): 1408 – 1412. [Abstract] [Full Text] [PDF]

